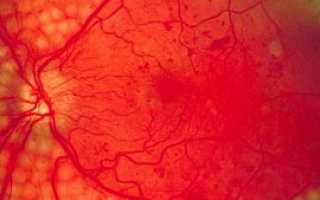
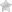Диабетическая ретинопатия (ДР) – специфическое поражение сосудов сетчатки глаз и нарушение зрительного восприятия роговицы, характерное для инсулинзависимой и инсулиннезависимой формы диабета, ведущее к существенному снижению зрения (вплоть до полной потери способности видеть – слепоты).
Основными причинами поражения являются сосудистые изменения (повышение проницаемости и рост новообразованных сосудов сетчатки.
Профилактика и лечение диабетической ретинопатии проводится, как правило, двумя специалистами – офтальмологом и эндокринологом. Оно включает в себя как применение системных средств (инсулинотерапия, антиоксидатны, ангиопротекторы), так и местное лечение – глазные капли и лазерное вмешательство.
Причины снижения зрения при диабете
Диабетическое поражение сетчатки и роговицы глаза выступает в качестве специфического, поздно проявляющегося осложнения сахарного диабета, примерно 90% больных в этом случае имеют инвалидность по зрению. Характер патологии классифицируется как постоянно прогрессирующий, при этом поражение роговицы и сетчатки на первых этапах протекает без видимых симптомов. Постепенно больной начинает замечать легкую размытость изображения, перед глазами появляются пятна и пелена, что обусловлено нарушениями поверхностного слоя глаза – роговицы. С течением времени главный симптом усиливается, зрение резко снижается и постепенно наступает тотальная слепота.
Новообразованные сосуды сетчатки глаза очень хрупкие. Они имеют тонкие стенки, состоящие из одного слоя клеток, быстро растут, отличаются бурной транссудацией плазмы крови, повышенной ломкостью. Именно эта ломкость ведет к возникновению внутри глаза кровоизлияний различной тяжести. Не обширные кровоизлияния в стекловидное тело или сетчатку, рассасываются самопроизвольно, а массивные процессы в полости глаза – такие, как попадание сгустков крови в стекловидное тело, способствуют развитию необратимых процессов – разрастанию фиброзной ткани, конечным результатом которых становится полная слепота.
К сожалению, тяжелые случаи гемофтальма – не являются единственной причиной, по которой происходит потеря зрения. Также развитие слепоты провоцируют просачивающиеся из новообразованных сосудов белковые фракции плазмы крови, включающие процессы рубцевания сетчатки, стекловидного тела и поражение роговицы. Непрекращающееся сокращение фиброваскулярных образований, локализованных в диске зрительного нерва и у височных сосудистых аркад, вызывает наступление тракционного расслоения сетчатки, которое распространяясь на макулярную область, поражает центральное зрение.
Уменьшение площади фиброзной ткани значительно повышает риск разрыва новообразованных сосудов сетчатки глаза, что становится причиной рецидивов гемофтальма и еще более ускоряет процессы рубцевания в сетчатке глаза и стекловидном теле. Это, в конечном счете, становится решающим фактором возникновения регматогенного отслоения сетчатки, которое провоцирует развитие рубеоза радужки. Интенсивно просачиваясь из новообразованных сосудов, плазма крови блокирует пути оттока внутриглазной жидкости, что дает начало развитию вторичной неоваскулярной глаукомы.
Такая патогенетическая цепь весьма условна и описывает лишь наиболее неблагоприятный из вариантов развития событий. Конечно, течение пролиферативной диабетической ретинопатии не всегда заканчивается слепотой. На любом из этапов, ее прогрессирование может вдруг самопроизвольно прекратиться. И хотя при этом, как правило, развивается потеря зрения, процесс поражения оставшихся зрительных функций существенно замедляется.
Стадии
Учитывая изменения роговицы и глазного дна в разных периодах заболевания, специалисты выделяют три основных стадии диабетической ретинопатии:
1. Непролиферативную.
2. Препролиферативную.
3. Пролиферативную.
Непролиферативное нарушение сетчатки глаза и роговицы является начальной стадией развития патологического процесса. В крови диабетика повышается концентрация сахара, что влечет за собой поражение сосудов сетчатки глаза, ввиду этого повышается уровень проницаемости стенок ретинальных сосудов, делая их уязвимыми и хрупкими. Ослабление роговицы и сетчатки глаза провоцирует точечные внутриглазные кровоизлияния, на фоне которых увеличиваются микроаневризмы (распространенное мешкообразное увеличение артерий).
Тонкие стенки сосудов пропускают жидкую фракцию крови в сетчатку глаза, а около роговицы появляется покраснение, что провоцирует ретинальный отек. В том случае, когда просачиваемая фракция проникает в центральную часть сетчатки, появляется макулярный отек. Для этой стадии свойственно многолетнее, бессимптомное течение, при отсутствии каких либо изменений зрения.
Препролиферативная диабетическая ретинопатия – вторая стадия заболевания, предшествующая развитию пролиферативной ретинопатии. Диагностируется относительно редко, примерно в 5-7% всех клинических случаев сахарного диабета. Риску развития этой стадии заболевания больше всего подвержены пациенты, у которых имеется близорукость, окклюзия сонных артерий, атрофия зрительного нерва Симптомы поражения глазного дна становятся более выраженными, уровень снижения остроты зрения – умеренный. На этом этапе у больного происходит кислородное голодание сетчатки глаза, спровоцированное нарушением окклюзии артериол, может случиться геморрагический инфаркт сетчатки, имеется поражение вен.
Пролиферативная диабетическая ретинопатия – третья стадия развития патологического поражения сетчатки глаза и роговицы, если вследствие окклюзии капилляров возникают обширные зоны нарушения кровоснабжения сетчатки. «Голодающие» клетки выделяют особые вазопролиферативные вещества, запускающие рост новообразованных сосудов (неоваскуляризацию).
Как правило, неоваскуляризация выполняет в организме защитные функции. К примеру, при травмах, это ускоряет заживление раневой поверхности, после пересадки трансплантата – хорошему его приживлению. Однако, в случае с опухолями роговицы, остеоартритами и диабетической ретинопатией, данный процесс оказывает обратное действие – преретинальные и ретровитреальные кровоизлияния повторяются.
Макулярный отек при диабете – патологическое изменение центральных отделов сетчатки. Это осложнение не ведет к полной слепоте, однако может служить причиной частичной потери зрения (у больного возникают определенные трудности в процессе чтения, мелкие предметы становятся трудноразличимыми).
Макулярный отек – одно из проявлений пролиферативной диабетической ретинопатии, но иногда он способен проявляться и при минимальных признаках непролиферативной диабетической ретинопатии. Начало развития макулярного отека может протекать без нарушения зрения.
Можно ли диабетикам предупредить слепоту?
Основная масса пациентов, которые продолжительное время страдают от сахарного диабета, имеют поражения роговицы глаза и его сетчатки, которые могут иметь разную степень выраженности. Таким образом, специалисты определили, что примерно 15% больных с диагнозом сахарный диабет имеют слабую симптоматику диабетической ретинопатии, при длительности заболевания более пяти лет симптомы имеют почти 29% больных, 50% пациентов с длительностью течения заболевания от 10 до 15 лет характеризуются средней выраженностью симптомов. Отсюда следует, что чем дольше человек болеет сахарным диабетом, тем выше риск потери зрения.
Также на скорость снижения остроты зрения оказывают негативное влияние сопутствующие факторы, такие как:
- стойкое повышение артериального давления и концентрации сахара в крови;
- нарушение функционирования почек;
- нарушение соотношения липидов крови;
- увеличение массы висцерального жира;
- нарушенный обмен веществ;
- ожирение различной степени;
- генетическая предрасположенность;
- период беременности;
- вредные привычки;
- поражения роговицы глаза.
Однако, регулярный контроль уровня сахара в крови, соблюдение определенной диеты и здоровый образ жизни, прием витаминно-минеральных комплексов для зрения, разработанных специально для больных диабетом (Антоциан Форте и др.) позволяют снизить риск развития слепоты от осложнений диабета.
Наиболее эффективная профилактика потери зрения заключается в точном соблюдении периодичности осмотра больного диабетом у офтальмолога и эндокринолога, следование их рекомендациям.
Симптомы
Самую большую опасность, которую несет заболевание – продолжительное течение без симптомов. На самой первой стадии снижение уровня зрения практически не ощущается, единственное, на что пациент может обратить внимание – макулярный отек сетчатки, проявляющийся в виде отсутствия четкости изображения, которое часто бывает при поражениях роговицы. Больному становится трудно читать и работать с мелкими деталями, что зачастую списывается ими на общую усталость или недомогание.
Основной симптом поражения сетчатки проявляется только при обширных кровоизлияниях в стекловидном теле, что для больного диабетической ретинопатией ощущается в виде постепенного или резкого снижения остроты зрения.
Внутриглазные кровоизлияния, обычно сопровождаются появлением перед глазом плавающих темных пятен и пелены, которые через какое-то время могут бесследно исчезнуть. Массивные кровоизлияния приводят к полной утере зрения.
Признаком макулярного отека также является ощущение пелены перед глазами. Кроме того, затрудняется чтение или выполнение работ на близком расстоянии.
Диагностика
Пациенты, страдающие сахарным диабетом, наиболее подвержены различным поражениям роговицы и сетчатки глаза, им необходимо постоянно находиться под контролем офтальмолога и посещать регулярные медицинские осмотры.
Главными диагностическими процедурами при диабетической ретинопатии являются:
-
визометрия – определение остроты зрения по специальной таблице;
-
периметрия – позволяет определить угол обзора каждого глаза, при наличии поражения роговицы, например бельма, поле зрения будет иметь меньший угол, чем у здорового глаза;
-
биомикроскопия передней стенки глазного яблока – бесконтактная диагностика поражений сетчатки и роговицы глаза с использованием щелевой лампы;
-
диафаноскопия – позволяет определить наличие опухолей на внешних структурах роговицы и внутри глазного яблока;
-
офтальмоскопия – изучение глазного дна с использованием специального зеркала.
В том случае, если диагностировано помутнение роговицы глаза, хрусталика или стекловидного тела, исследование выполняется методом ультразвука.
Профилактика осложнений и предупреждение наступления слепоты основывается на раннем диагностировании поражений роговицы, сетчатки и глазного дна, что говорит о прогрессировании диабетической ретинопатии.
Лечение диабетической ретинопатии
Так как диабетическое поражение сетчатки имеет вторичный характер, решающим моментом становится системное ведение основного заболевания – регулярный контроль уровня сахара крови, а также артериального давления и функции почек обменных процессов организма и глаза в частности. Профилактика заболевания и ведение больного находятся в компетенции врачей: эндокринолога, кардиолога и диабетолога.
Важным моментом в лечении больного является систематический и оптимизированный контроль уровня гликемии и глюкозурии, возможно потребуется разработка индивидуальной инсулинотерапии для пациента.
Наиболее широко применяемый метод лечения диабетической ретинопатии и макулярного отека – лазерная терапия, выполняемая амбулаторно. Лазерная коагуляция сетчатки глаза дает возможность притормозить или полностью остановить процесс неоваскуляризации, ранее очень тонкие и хрупкие сосуды укрепляются, уровень проницаемости сводится к минимуму, также как и вероятность отслойки сетчатки.
Сущность данного метода сводится к следующему:
• разрушить зоны гипоксии сетчатки и роговицы, являющиеся источником роста новообразованных сосудов;
• увеличить прямое поступление кислорода к сетчатке из сосудистой оболочки;
• осуществить тепловую коагуляцию новообразованных сосудов.
Лазерное хирургическое вмешательство может выполняться несколькими способами:
1. Барьерным – парамакулярные коагуляты наносятся в виде многослойной сетки (лучшие результаты вмешательства достигаются при лечении первой стадии диабетической ретинопатии, осложненной макулярным отеком).
2. Фокальным – методика предполагает прижигание микроаневризм, выделяющихся жидкостей, небольших кровоизлияний (является дополнительной процедурой к контрастному рентгенологическому исследованию сосудов сетчатки глаза).
3. Панретинальным – нанесение коагулятов выполняется на всю область сетчатки (рекомендуется в качестве предупреждающего лечения и назначается при второй стадии заболевания).
Для лечения препролиферативной либо пролиферативной диабетической ретинопатии лазерные коагуляты наносят по всей сетчатке, кроме ее центральных отделов (панретинальная лазеркоагуляция). При этом новообразованные сосуды подвергают фокальному лазерному облучению. Этот хирургический метод особенно эффективен на ранних стадиях поражения глаза, предупреждая слепоту практически в 100% случаев. В запущенных случаях его эффективность значительно снижается. Степень компенсации диабета, в этом случае, ощутимого влияния на результат лечения не оказывает.
При диабетическом макулярном отеке лазерному воздействию подвергают центральные отделы сетчатки. Длительность терапевтического эффекта здесь, в значительной степени зависит от системного статуса пациента.
Витрэктомия – хирургическое вмешательство назначается при обширных внутриглазных кровоизлияниях либо запущенной форме пролиферативной ретинопатии. Ее суть заключается в оперативном удалении кровяных сгустков из полости глаза, сгустков крови, помутневших частей стекловидного тела, фиброваскулярных тяжей с поверхности сетчатки. При этом аспирация (отсасывание жидкости) стекловидного тела должна проводиться в максимально полном масштабе. Удаляется (если возможно) задняя гиалоидная мембрана, расположенная между стекловидным телом и сетчаткой, которая играет не последнюю роль в прогрессировании пролиферативной ретинопатии.
Лекарственная терапия диабетической ретинопатии и гемофтальма – наверное самый противоречивый раздел современной офтальмологии. Конечно, по данному аспекту проведено огромное количество исследований и сегодня продолжается активный поиск эффективных лекарственных препаратов против диабетического поражения сосудов сетчатки глаза.
К медикаментозным средствам можно отнести прием различных антиоксидантов и средств, снижающих проницаемость сосудов (Антоциан Форте), улучшающих обменные процессы в тканях глаза (Тауфон, Эмоксипин).
Улучшить кровоснабжение тканей глаза можно и с помощью физиотерапевтических приборов. Наиболее эффективным аппаратом, который можно использовать в домашних условиях являются “Очки Сидоренко”. Он объединяет в себе 4 способа воздействия: пневмомассаж, фонофорез, цветотерапию и инфразвук, что гарантирует высокий результат лечения.
При выраженных кровоизлияниях возможно интравитриальное (внутриглазное) введение ферментных препаратов (Гемаза, Лидаза).
Однако, на данный момент, медикаментозных средств, способных справиться с развитыми стадиями диабетической ретинопатии не существует.
К примеру, в зарубежных пособиях и руководствах по ведению гемофтальма и диабетической ретинопатии методы их лекарственной терапии либо не рассматриваются вовсе, либо вкратце упоминаются в разделе перспективных разработок. По этой причине большинство стран со страховой организацией системы здравоохранения консервативную терапию диабетической ретинопатии совсем не проводят, а общепринятым методом лечения таких больных является системное ведение основного заболевания (диабета), лазер-коагуляция, а так же хирургическое лечение возникающих глазных осложнений.
Возможные осложнения и профилактика заболевания
Наиболее опасными осложнениями диабетической ретинопатии являются развитие вторичной глаукомы и катаракты. Пациенты, страдающие от сахарного диабета, должны находиться на постоянном контроле у эндокринолога и офтальмолога, что позволит им предупредить поражение сетчатки глаза, вплоть до ее отслойки, попадание крови в стекловидное тело, резкую потерю остроты зрения и наступление тотальной слепоты.
Профилактика диабетической ретинопатии включает две основных задачи: контроль уровня сахара в крови и поддержание артериального давления в норме. Четкая организация этих мер позволит остановить развитие заболевания. Если замечена тенденция к повышению показателей глюкозы, необходимо своевременно принимать препараты понижающего действия. Современная медицина предлагает больным, страдающим от диабетической ретинопатии, процедуру лазерной коагуляции – воздействие тепла на сетчатку глаза, что позволит избежать регрессивных процессов сосудов глазного дна.