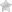Гипертензионный синдром представляет собой внутричерепное повышение давления, которое может возникнуть по разным причинам – от инфекционных заболеваний до гормональных нарушений. Наиболее ярким признаком этого расстройства является головная боль. Диагностика синдрома затруднена, наиболее точным методом является пункция спинного мозга или желудочков головного. Опасность заболевания заключается в значительном ухудшении качества жизни, снижении зрения, вплоть до слепоты, в тяжелых случаях – гипоксии и смерти мозга. Лечение проводится медикаментозное, а при его неэффективности – хирургическое.
Описание болезни
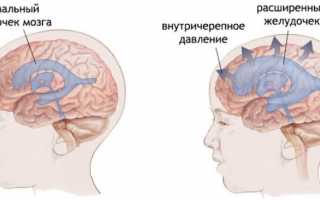
Пространство внутри черепа человека заполнено тремя основными компонентами – мозговым веществом (85%), спинномозговой жидкостью (или ликвором, 10%) и кровью (5%). Внутричерепное давление у всех людей избыточно по отношению к атмосферному и составляет 7,5 -15 мм.рт.ст. в положении лежа у взрослых и подростков. При вертикальной позиции тела давление снижается до 5 мм рт.ст. и менее. У доношенных новорожденных оно составляет 1,5-6 мм рт.ст., у детей более старшего возраста – 3-7 мм рт.ст., а в некоторых случаях может равняться атмосферному. Стойкое превышение этого параметра у взрослых и детей более 20 мм рт.ст. называется гипертензионным синдромом.
Когда 3 составляющие внутричерепного пространства находятся в балансе, постоянное значение давления поддерживается за счет создания буферного объема при уменьшении количества ликвора или крови. Если происходит повышение объема одного из компонентов (при отеке мозга, гиперемии и других патологиях) или появляется дополнительный компонент (травма, кровоизлияние, опухоль), то компенсаторные способности этой системы быстро исчерпываются и появляется внутричерепная гипертензия.
При значительном повышении внутричерепного давления ухудшается кровоснабжение мозга, нарушается зрение (вплоть до полной слепоты), наступает ишемия мозга, развивается отек, происходит дислокация его частей с нарушением жизненно-важных функций органов, появляются вегетативные отклонения (артериальная гипертензия, нарушение дыхания, брадикардия и другие). Различают несколько стадий гипертензии, последняя из которых представляет угрозу для жизни человека.
Гипертензионный синдром – это клиническое проявление повышения внутричерепного давления. Последнее может быть обусловлено различными причинами: болезнями и травмами. Для постановки точного диагноза требуются детальные обследования мозга и других систем. Как отмечает известный педиатр Комаровский, в России сложилась практика «гипердиагностики» этого синдрома, особенно у новорожденных детей, когда диагноз устанавливается в случаях, не подтвержденных клиническими исследованиями.
Симптомы
У грудничка первого года жизни наблюдаются следующие симптомы патологии:
- увеличение окружности головы в каждом месяце более чем на 1 см у доношенных и больше 2 см у недоношенных малышей;
- беспокойство, повышенная возбудимость;
- расхождение швов черепной коробки;
- выбухание большого родничка;
- обильные и частые срыгивания, особенно в утренние часы;
- плохой, чуткий сон или повышенная сонливость;
- симптом Грефе – когда ребенок смотрит вниз и у него видна верхняя часть белка («выпученные» глаза);
- чрезмерная двигательная активность.
У детей более старшего возраста отмечаются следующие признаки:
- частая головная боль, не имеющая определенной локализации, усиливающаяся по утрам, при кашле, чихании, укачивании;
- головокружение;
- тошнота и рвота, не связанные с приемом еды, после рвоты у ребенка наступает небольшое облегчение;
- неустойчивость в позе Ромберга (ноги вместе, руки вытянуты вперед, глаза закрыты );
- ухудшение зрения (затуманивание, потемнение, двоение, выпадение полей зрения);
- повышенная тактильная, слуховая и зрительная чувствительность;
- раздражительность, психоэмоциональная неустойчивость и нарушения сна;
- увеличение секреции слюнных желез, не связанное с приемом пищи;
- снижение когнитивных способностей, ухудшение памяти.
Для подростков и взрослых людей характерны следующие признаки синдрома:
- Ведущий симптом – головная боль (в 90% случаев) различной силы, с выраженной интенсивностью в утренние часы, сопровождающаяся тошнотой и рвотой (в 30% случаев), усилением выраженности при наклонах головы вниз и при кашле. Боль по утрам обусловлена биологическим ритмом выработки ликвора (40% этой жидкости производится между 4 и 6 часами) и носит распирающий характер с ощущением выдавливания глаз.
- Головокружения.
- Временные нарушения зрения (потемнение, затуманивание в центральной части, раздвоение, выпадение полей зрения), отмечаются в 70% случаев, предшествуют головной боли или происходят в начале заболевания.
- Шум в голове (у 60% больных).
- Ложное ощущение света в глазах (более 50% случаев).
- Ограничение движения глазных яблок по направлению к наружной стороне.
В критических случаях появляются следующие симптомы:
- дыхательные расстройства;
- нарушение сознания;
- судорожные припадки;
- изменение размера зрачков, отсутствие реакции на свет, слепота;
- двигательные нарушения;
- летаргия.
Зрительные изменения при отсутствии своевременного лечения в 10% случаев приводят к необратимому ухудшению зрения.
Диагностика
При диагностике синдрома и выявлении его причин необходимо сдать общий, гормональный и биохимический анализы крови. Основным методом диагностики у новорожденных и детей до 1 года является нейросонография – ультразвуковое исследование мозга через большой родничок. У детей более старшего возраста и взрослых проводят следующие инструментальные обследования:
- магнитно-резонансную или компьютерную томографию (МРТ или КТ);
- электроэнцефалограмму;
- офтальмоскопию;
- УЗИ брюшной полости;
- ультразвуковую допплерографию (УЗДГ) сосудов головы.
Признаки гипертензии
На рентгенографических снимках присутствуют следующие симптомы:
- увеличенные нижние рога боковых желудочков;
- отсутствие визуализации субарахноидальных пространств, межполушарной и боковых щелей мозга;
- извитость зрительного нерва;
- расширение передних рогов боковых желудочков;
- пониженная плотность ткани;
- «пустое турецкое седло»;
- уплощение задней поверхности глазного яблока.
Рентгенологическое исследование мозга (МРТ и КТ ) проводится также с целью исключения других патологий – наличие объемных процессов, тромбоз вен. В сложных случаях делают рентгеноконтрастный снимок. Наиболее информативным является метод люмбальной или вентрикулярной пункции, при которой в области поясницы или в боковые желудочки мозга вводится игла в пространство, заполненное ликвором. Измерение давления производится при помощи датчиков. Эта процедура противопоказана при наличии смещений структур и выраженном отеке мозга, так как она может закончиться летальным исходом для пациента. У пункции имеются осложнения – внутричерепные инфекции и кровоизлияния, инфицирование спинного мозга, повреждение функциональных областей мозга и кровеносных сосудов.
При проведении офтальмоскопии выявляются следующие признаки:
- отек зрительного нерва;
- расширение слепого пятна, приводящее к выпадению поля зрения;
- кровоизлияния в глазном дне;
- сужение артерий и расширение вен;
- снижение остроты зрения.
Так как непосредственное измерение внутричерепного давления – травматичный и инвазивный метод, то в медицинской науке ведутся поиски более безопасных способов диагностики. К ним относятся:
- Транскраниальная допплерография – ультразвуковое сканирование сосудов головного мозга, при котором оценивают разницу в кровотоке в средней мозговой артерии и в период сокращения и расслабления сердечной мышцы. Превышение значения в 0,8-0,9 является признаком внутричерепной гипертензии.
- Измерение давления через лабиринт внутреннего уха.
Причины
Главными факторами появления гипертензионного синдрома являются нарушения выработки и циркуляции ликвора, застой крови внутри черепа и увеличение объема мозга. Причинами могут являться:
- инфекционные заболевания мозга (воспаление мозговой и паутинной оболочек);
- вирусные болезни (корь, грипп, ветрянка, паротит и другие);
- почечная недостаточность;
- судорожный синдром;
- сотрясения и черепно-мозговые травмы;
- кровоизлияния;
- артериальная гипо- или гипертензия;
- тромбоз вен;
- аномалии развития мозга (гидроцефалия, микроцефалия, черепно-мозговая грыжа, аневризмы сосудов, преждевременное сращение костей у новорожденных );
- увеличение внутрибрюшного или внутригрудного давления;
- опухоли и абсцессы головного мозга;
- синдром поликистозных яичников;
- отек мозга;
- эндокринные и гормональные нарушения, сопровождающиеся ожирением;
- системные заболевания (красная волчанка, саркоидоз, тромбоцитопеническая пурпура);
- отравление тяжелыми металлами;
- прием некоторых лекарств (антибиотики тетрациклинового ряда, гормоны, Ретинол, Циметидин, Амиодарон, средства, содержащие соли лития, налидиксовую кислоту и другие);
- гипервитаминоз;
- синдром Тернера (хромосомное нарушение ).
Существует также идиопатическая форма гипертензионного синдрома, проявляющаяся преимущественно у женщин 30-50 лет, страдающих от ожирения и эндокринных расстройств. Точный патогенез этой формы заболевания не установлен. Ухудшение состояния может начаться во время беременности, после родов или при приеме гормональных и контрацептивных препаратов.
Лечение
Пациентам при гипертензионном синдроме показан покой в течение всего периода лечения, так как излишняя активность усугубляет состояние. Основу консервативной терапии составляют следующие мероприятия:
- 1. Улучшение оттока крови из полости черепа. Для этого головной конец кровати должен быть приподнят на 30-40 градусов, а под голову необходимо подложить небольшую подушку для предотвращения запрокидывания головы. Эти простые меры позволяют снизить внутричерепное давление и облегчить состояние больного.
- 2. Использование седативных и обезболивающих средств (Пропофол, Мидазолам, Диазепам, Дроперидол и другие). Психоэмоциональное возбуждение и боль приводят к повышению артериального и внутричерепного давления. Болевые импульсы способствуют возникновению очагов возбуждения в структурах мозга, что может спровоцировать судороги и расширение зоны повреждения мозга. В условиях стационара применяют внутривенное или внутримышечное введение обезболивающих средств (Фентанил, Промедол, Налбуфин, Буторфанол).
- 3. Если состояние больного сопровождается повышением температуры, то необходимо применять антипиретические препараты (Анальгин, Димедрол, Кеторолак) и физические методы охлаждения: накладывание на шею емкости со льдом, обтирание прохладной водой, охлаждение тела при помощи вентилятора. Повышенная температура приводит к росту кровенаполнения головного мозга и повышению внутричерепного давления. Снижение температуры мозга с 39,5 до 38,5 градусов способствует уменьшению давления с 17 мм рт.ст. до 13 мм рт.ст.
- 4. Основным лекарственным средством при гипертензии является Ацетазоламид (Диакарб). У взрослых начальная доза составляет по 500 мг дважды в день, дозировку постепенно увеличивают до 2-2,5 г/сут. Лечение должно проводиться длительно, в течение нескольких месяцев. Этот препарат не только способствует нормализации внутричерепного давления, но и эффективен у пациентов со зрительными расстройствами.
- 5. У больных с гипертензионным синдромом необходимо постоянно контролировать уровень артериального давления, так как при нарушении саморегуляции мозгового кровотока оно приводит к повышению внутричерепного давления. Для снижения артериального применяют Лабеталол, Нитроглицерин, Эналаприл, Нимотоп и другие препараты.
Экстренная терапия в условиях стационара включает следующие меры:
- 1. Устранение расстройств дыхания при помощи искусственной вентиляции легких (ИВЛ), применение седативных средств для синхронизации дыхания и ИВЛ с целью предотвращения повышения внутригрудного давления.
- 2. Уменьшение болевого синдрома при помощи анальгезирующих средств.
- 3. Снижение внутрибрюшного давления при помощи препаратов, стимулирующих перистальтику пищеварительного тракта, установка желудочного или кишечного зонда.
- 4. Применение гипотермических и гипотензивных препаратов.
- 5. Использование гиперосмолярных растворов Маннитола, хлорида натрия и комбинаций последнего с коллоидными препаратами.
- 6. Применение барбитуратов (Фенобарбитал, Тиопентал натрия, Суритал, Бревитал и других), угнетающих обменные процессы и снижающих кровоток в мозге. В высоких дозах они способствуют уменьшению внутричерепного объема крови.
Для лечения детей используют следующие средства:
- диуретики для дегидратационной терапии (Маннитол, Фуросемид, Диакарб);
- седативные (сульфат магния);
- ноотропные (Фенибут, Анвифен);
- витамины группы B;
- симптоматические средства по показаниям узких специалистов.
В качестве профилактики заболевания у детей необходимы:
- 1. соблюдение режима;
- 2. сбалансированное питание с ограничением количества соли и жидкости;
- 3. регулярное выполнение физиопроцедур (ЛФК, массаж);
- 4. умеренные физические нагрузки;
- 5. ограничение зрительной и психоэмоциональной нагрузок;
- 6. профилактика инфекционных заболеваний, ожирения и травматизма.
У взрослых хороший результат показывает диета с целью снижения массы тела. При неэффективности консервативной терапии и резком ухудшении зрения применяют хирургические вмешательства:
- серийные люмбальные пункции;
- декомпрессию оболочки зрительного нерва;
- шунтирование вен головного мозга;
- декомпрессивную трепанацию черепа (краниотомию).
Последний метод является наиболее агрессивным и имеет выраженные положительные эффекты, но не применяется в широкой клинической практике из-за отсутствия достаточной доказательной базы и возможных осложнений.
Фото